Nincs ebben semmi meglepő, hiszen a népesség életkorának emelkedésével, a gazdasági növekedéssel, az újonnan piacra kerülő innovatív gyógyszerek értékével világszerte ez a tendencia. Mint azonban látni fogjuk, nálunk a gyógyszerpiac növekedésének terheit egyre inkább a lakosságra hárítják. (Az előzményekről itt olvashatnak.)
Gyógyszerárak, gyógyszertámogatás rendje
A gyógyszerek hazai társadalombiztosítási támogatásának rendszere rendkívül bonyolult és nehezen követhető. A finanszírozó, az Országos Egészségbiztosítási Pénztár jogutódja: a Nemzeti Egészségbiztosítási Alapkezelő (NEAK) számtalan finanszírozási technikát alkalmaz. A támogatási rendszer sok egyedi megoldást tartalmaz, és nagyban épít a gyógyszergyártók és nagykereskedők által nyújtott kedvezményekre és az általuk teljesített visszafizetésekre. Ezek mindegyikére nem térünk ki.
Annyit érdemes megjegyezni, hogy az egészségbiztosító által támogatott gyógyszerek ára csak az Európában forgalmazott legalacsonyabb ár lehet. Ennek elfogadásáról a NEAK „egészségpolitikai és költséghatékonysági szakmai vizsgálatot” követően küld javaslatot az Emberi Erőforrások Minisztériumába, ahol évi 1 (!) alkalommal döntenek az esetleges támogatásokról. De csak akkor, ha a Nemzetgazdasági Minisztérium is áldását adja a tervezethez, ugyanis a vonatkozó jogszabályok szerint a két miniszter közös döntése szükséges az új gyógyszerek támogatásba történő felvételéhez (és a támogatott gyógyszerek áráról való döntéshez). Valószínűleg nem kell külön ecsetelni, hogy ez a folyamat mennyire meglassítja az új készítmények elérhetőségét.
A beteg a gyógyszerért ún. térítési díjat fizet, ami a gyógyszer teljes ára és a társadalombiztosítási támogatás közti különbözetnek felel meg. A társadalombiztosítás által támogatott egyes gyógyszerek minden patikában ugyanannyiba kerülnek, mert a NEAK valójában ármaximumot határoz meg.
| ||
Támogatástól függetlenül, a gyógyszerek árát áfa is terheli. A támogatott gyógyszerek után fizetendő 5 százalékos áfát a támogatás arányában az egészségbiztosító fizeti meg. Az ártámogatás megállapítható csak kórházi felhasználásra, vagy csak egyes meghatározott betegségek kezelésében történő alkalmazásra, vagy úgy is, hogy valamennyi, a gyógyszer forgalomba hozatali engedélyében meghatározott indikációban jár az ártámogatás.
A támogatás nyújtható valamely fix összegben vagy százalékos mértékben. A százalékos mértéknek megfelelően a gyógyszereket az egészségbiztosítás a bruttó fogyasztói ár 80, 55 vagy 25 százalékában támogatja, ezért a betegeknek a gyógyszertárban a támogatás feletti árat kell csak kifizetniük.
A kiemelt támogatásban részesített gyógyszerek után (többnyire élethosszig tartó kezelést igénylő krónikus betegségek esetén) dobozonként 300 forint térítési díjat kell fizetni, így az egyébként 100 százalékban támogatott gyógyszerek kiváltása esetén is önrész terheli a beteget. Az egészségügyi rendelkezésre kiadható 90, 70 vagy 50 százalékban, ún. emelt javallatokhoz kötött támogatásban részesített készítményeket támogatással csak meghatározott betegségekben írhatja fel a meghatározott intézmény szakorvosa, illetve szakorvos javaslata alapján a háziorvos.
A támogatott gyógyszerek egy része kizárólag kórházi, illetve szakambulancián való felhasználásra engedélyezett, amelyet az egészségbiztosítás 100 százalékban támogat a szakellátás működési kasszájából.
A hátrányos helyzetűek számára létezik a közgyógyellátás, mint szociális juttatás. Az erre történő jogosultságot az illetékes kormányhivatal kérelemre állapítja meg. A közgyógyellátott a megállapított gyógyszerkeret erejéig térítésmentesen jut gyógyszerhez. A támogatás maximuma havi 12 ezer forint lehet, de az átlagos mérték 6 ezer. A szabályok szerint, aki ezt a keretet túllépi, az a rendes térítési díjat fizeti.
A támogatással nem rendelhető gyógyszerek árához a NEAK egyedi kérelmek alapján méltányosságból támogatást nyújthat. Szabály szerint az újonnan megjelenő, korábban még nem kérelmezett gyógyszerek esetében a méltányosságból történő támogatás csak akkor lehetséges, ha azok a magyar betegek kezelése során már bizonyították hatásosságukat és eredményességüket. Ez az előírás amolyan fából vaskarika és nagyon megnehezíti, hogy a rákbetegek vagy a ritka kórképekben szenvedők a külföldön már bevált, de Magyarországon a magas ár miatt nem elérhető innovatív szerekhez jussanak hozzá.
Mekkora a gyógyszerpiac? Mennyit költ gyógyszerre az állam és a lakosság?
A kormányzathoz lojális közgazdászok azt állítják, hogy GDP-arányosan is nagyon sokat költünk gyógyszerre. Ők ugyanis nem veszik figyelembe, hogy a gyártókra kirótt befizetési kötelezettség nem kiadás, hanem – némi eufemizmussal – a cégek szolidaritása, továbbá, hogy az áfa is visszakerül a költségvetésbe.
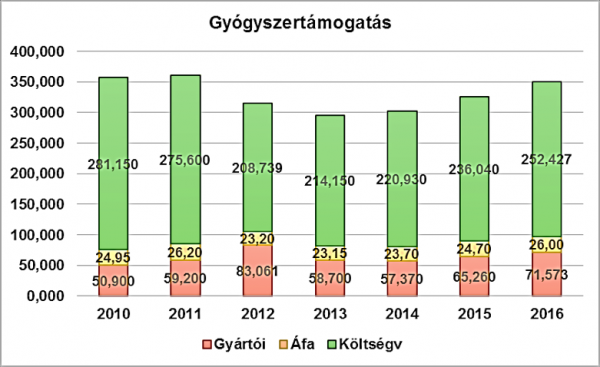
2016-ban a hazai gyógyszerkassza előirányzata 350 milliárd forint volt (a GDP 1 százaléka) úgy, hogy ennek több mint 20 százalékát a gyártókkal fizettették meg (71,5 milliárdot). Ha a forgalmi adót (26 milliárd) is számítjuk, akkor az államháztartást a gyógyszerek ártámogatása 252 milliárd forinttal, azaz a tárgyévi GDP mindössze 0,72 százalékával terhelte.
| ||
Megtévesztő lehet az is, amikor a közkiadások mértéke helyett a teljes gyógyszerkiadást adják meg, hiszen így valóban sokat, a GDP 1,9 százalékát fordítjuk gyógyszerre (2016-ban 668 milliárdot), csakhogy ennek az összegnek közel felét (47 százalékát) a betegek perkálták le a patikai pénztárakban önrészként, illetve vény nélküli (OTC) szerek áraként. Sokat mond, hogy ez az arány az összes gyógyszerráfordításon belül az ezredfordulón még 38, 2010-ben 40 százalék volt, tehát a betegterhek az utóbbi 7 évben lódultak meg. Történik mindez olyan országban, ahol a szegénység és a jövedelemhiány – a valamelyest javuló tendenciák ellenére – a családok nagyságrendekkel nagyobb hányadát érinti, mint a többi visegrádi országban. Nemcsak a kisnyugdíjasokra, a sokgyermekesek nagy részére, hanem a munkaerőpiacon elhelyezkedni nem tudó közfoglalkoztatottakra is gondolok, akik bére alig emelkedik évek óta.
Érdekes adat, hogy a magyar gyógyszerpiac nagysága ma már közelít a 900 milliárd forinthoz. A már említett kb. 670 milliárdos gyógyszertári forgalomhoz hozzá kell számolni a patikán kívüli 6-7 milliárd forintos vásárlást és a 180 milliárd forint körüli kórházi gyógyszerforgalmat. A kórházak valódi gyógyszerfogyasztása feltehetően ennél is nagyobb, a betegek által bevitt (patikákban megvásárolt), és az esetenként a cégektől kapott, nem jelentéktelen mértékű engedmények miatt.
Nemzetközi viszonylatban a hazai gyógyszerközkiadások szintje átlag alattinak mondható, nem érjük el a német (a GDP 1,14 százaléka) vagy a francia (1,16 százalék) részarányt, és a lengyelek kivételével a visegrádi országok (V4) is többet szánnak erre. Azt is érdemes megjegyezni, hogy a V4-csoportban a gazdaság bővülése ellenére egyedül Magyarországon csökken a nettó állami gyógyszerközkiadás, miközben a máshol is alkalmazott gyártói visszafizetések mértéke kiemelten magas. A gyógyszerközkiadások az összes egészségügyi kiadáson belül Magyarországon 13,8 százalékot tesznek ki, ami elmarad a görög (16,7) és a szlovák (17,9) értéktől, és közel azonos a cseh (13,7) vagy ír (13,9) mutatóval. Ehhez még azt kell hozzátenni, hogy valamennyi említett országhoz képest nálunk legrosszabb a lakosság egészsége, halálozási mutatóinkkal (ideértve az idő előtti, a megelőzhető és a kezelhető halálozást) 2015-ben a V4 államok rangsorának utolsó helyére csúsztunk.
Nem felesleges felidézni a gyógyszerkassza tervezett és tényleges számait. A támogatás összege az elmúlt évtizedekben dinamikusan növekedett, és ez a trend csak kétszer tört meg: először a 2006. évi gyógyszer-gazdaságossági törvény intézkedései miatt, majd a 2012–2013. évi megszorítások következményeként. Az utóbbiak hatását a gyógyszeripar adóztatása némileg ellensúlyozta. Ezzel együtt az előirányzat évről évre „túlteljesül”: az elmúlt 4 év mindegyikében 30-40 milliárd forintnyi túlköltést kellett korrigálni. Az alábbi, a Pharmorient adatbázisából származó ábra a tényleges támogatást szemlélteti 2010 és 2016 között (milliárd forintban és a gyártói befizetéseket, illetve az áfát is jelölve):
A vaklicit | ||
Először 2011-ben alkalmazták a vaklicit eljárását, amelyet akkor a lejárt szabadalmú (generikus) készítmények költségvetési érdeket képviselő árversenyeként határozhattunk meg. A piaci szereplők úgy licitáltak a saját termékeik árára, hogy nem látták a versenytársakét. A finanszírozó kiválasztotta a legolcsóbb terméket és ennek árához igazította a többi azonos hatóanyagú és hatáserősségű készítmény támogatását. A drágább gyógyszerek támogatását csökkentették vagy elvették.
Ennek következtében főleg a vérnyomás- és koleszterinszint-csökkentőket szedők szembesültek azzal, hogy az addig bevált és megszokott gyógyszerük helyett ismeretlen gyártók tablettáit kellett beszedniük, mert a hazai gyártók több terméke kiszorult a piacról. Ha ragaszkodtak eredeti készítményeikhez, akkor a térítési díj többszörösét kellett kifizetniük. A kormányzat pökhendi nyilatkozatai szerint sikeres volt a vaklicit alkalmazása, mert évről évre csökkenő mértékben ugyan, de jelentős megtakarítást sikerült elérni. Az már a dolog pikantériája, hogy az elért megtakarítások zömét a kincstár nyelte le.
Tavaly a vaklicitet kiterjesztették egyes új rákgyógyszerekre is. A spórolás jegyében az azonos hatásmechanizmusúak közül azt kívánják megvásárolni, amelyet a legolcsóbban ad gyártója. Ezt a módszert más országokban nem használják az onkológiai innovatív gyógyszereknél, mivel hatóanyagaik nem azonosak, így egymással nem helyettesíthetők. Így a tüdő- prosztata-, mell-, vastagbél- és bőrdaganatos betegek terápiája szűkülhet, és sok ember életesélyei rendülhetnek meg. A szakma megosztott, és e sorok írásakor még nem tudni, milyen körben érvényesítik ezt az eljárást.
Az előzőek fényében különösen megdöbbentő, hogy 2017 volt az az év, amikor a kormányzat egyetlen új hatóanyag ártámogatását sem hirdette ki. Ebből fakadóan a lemaradásunk az új gyógyszerekhez történő hozzáférés tekintetében az Európai Unió többi országához képest továbbnőtt, holott Magyarország rákstatisztikái pont az ellenkezőjét indokolnák. Az új, innovatív készítményekhez történő hozzáférés sok évig is elhúzódik, közben a betegek elenyésző hányadának adatik meg a korszerű terápia lehetősége, az egyedi méltányosság rendkívül hosszú és megalázó procedúrája után.
Hogyan kellene változtatni a gyógyszerpolitikán?
Szakértők egyetértenek abban, hogy radikálisan növelni kell az egészségügyi közkiadások mértékét, ezen belül a gyógyszertámogatásokat. Egyfelől mérsékelni szükséges a gyógyszeripar indokolatlan terheit, mert csak így lesznek érdekeltek új munkahelyek teremtésében és hazai kutatásokban, másfelől a nettó gyógyszerközkiadásokat is legalább a GDP fél százalékával (kb. 180 milliárd forinttal) érdemes emelni, hogy legyen mód igazságosabb támogatási rendszer kialakítására és új terápiák gyorsabb bevezetésére.
Olyan, a szociális szempontokat érvényesítő támogatáspolitika szükséges, mely a stigmatizáló közgyógyellátási kérelmek nélkül is elviselhető mértéken tartja a nyugdíjasok, a krónikus betegségben szenvedők és a több gyermeket nevelő családok rendszeres gyógyszerkiadásait. Néhány példát említenék. A legelterjedtebb népbetegségek körében alkalmazhatónak látszik például a maximált térítési díj bevezetése és az ezt meghaladó költségek állam általi átvállalása. A kisgyermekek egyes gyógyszerei támogatásának növelésével a családok terhei csökkenthetők. A nem kívánt terhességek elkerülésének egyik eszköze lehet a fogamzásgátlók támogatása a nehezebb körülmények között élő fiatalok esetében.
Időnként felmerül a 65 év felettiek számára a receptre kapható szerek ingyenességének bevezetése. Bár Spanyolországban létezik ez a megoldás, itthon a fogyasztási szokások ismeretében pazarláshoz és veszélyes többletgyógyszerszedéshez vezetne. Ehelyett elképzelhető, hogy a tényleges gyógyszerrezsiköltség 10 vagy 15 százalékát fizessék a rászorultak, természetesen csak a vényköteles szereknél.
Egyszerűsíteni kellene a támogatást meghatározó, befogadási folyamatokat, web-alapú betegregisztereket célszerű kiépíteni a terápia pontos követésére, és a hazai klinikai kutatásokat szervező cégeket indokolt adókedvezményben részesíteni. A helyes gyógyszerhasználatról szóló, széles tömegeket elérő népegészségügyi felvilágosításra pedig sokkal nagyobb szüksége van a magyar társadalomnak, mint a sehova sem vezető, gyűlöletet és félelmet keltő kampányokra.
Köszönettel tartozom Bíró Boldizsár, Fekete Tibor és Lengyel Gábor értékes tanácsaiért, amelyeket a cikk megírásához nyújtottak.
Kövesse a Magyar Narancs egészségügyi blogját! Materia Medica – minden szerdán a magyarnarancs.hu-n.
Materia Medica
A Magyar Narancs új, egészségügyi problémákkal foglalkozó blogja. Fogyasszák egészséggel!